Estamos viviendo en estos días una radicalización de posiciones en torno al Seguro Familiar de Salud, incluyendo acciones agresivas de desafiliación, huelgas médicas y discursos ideologizados, que no contribuyen a la defensa de la población afiliada. Entre los temas en discusión está el papel de las ARS a quienes llaman “intermediarias” y del paquete básico de salud que cubre la seguridad social. A continuación, ofrezco algunas reflexiones, sustentadas en evidencias de la literatura científica y técnica internacional, para contribuir a la elevación del debate.
La administración del riesgo
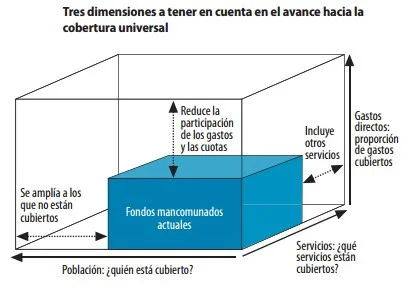
De acuerdo a la Organización Mundial de la Salud (OMS), la forma de financiamiento al sistema de salud tiene una influencia importante en el logro de la protección financiera de la población. Esta entidad afirma que es fundamental para ello que el grueso del financiamiento sea obligatorio (como son las contribuciones a la seguridad social y los subsidios a la población sin capacidad de pago) así como la mancomunación de los recursos (esto es, que los recursos se acumulen de manera pre-pagada en uno o en varios fondos y se distribuyan en función del riesgo). A esta conclusión llega la OMS cuando desarrolla su famoso cubo de la protección financiera hacia la cobertura universal.
El cubo de la protección financiera
FUENTE: http://www.who.int/health_financing/strategy/dimensions/en/index.html
El cubo escenifica las tres dimensiones a tener en cuenta en un sistema de protección dirigido a lograr la cobertura universal: por un lado, la amplitud, es decir, la cantidad de personas que es factible cubrir; luego, la profundidad, o sea, la cantidad y tipo de servicios que están cubiertos; y finalmente, la altura, es decir, la proporción del costo que está cubierto por el fondo de recursos mancomunados, que es el cubo del centro. Cuanto más grande es este cubo central de recursos mancomunados, mayor será la protección (más servicios, menos pagos directos y co-pagos) y mayor el número de personas protegidas.
Esa función de mancomunación la realizan en nuestro país las Administradoras de Riesgos de Salud (ARS), tanto las privadas y autogestionadas como el SeNaSa, que es la principal ARS, con 7 millones de afiliados, el 70% de la población. Administrar el riesgo de salud significa manejar la salud de la población, velar por el consumo de servicios preventivos y evitar que las personas se enfermen o que su condición crónica se complique.
Sabemos que SISALRIL da seguimiento a la salud financiera de las ARS, exigiendo la publicación de sus estados financieros mensuales, los cuales están disponibles en su portal. No sabemos si da seguimiento a la administración del riesgo de salud, lo cual sería muy importante para mejorar el funcionamiento del Seguro Familiar de Salud.
El plan básico de salud
El Seguro Familiar de Salud está fundamentado en una clara aspiración de protección universal, con un mismo conjunto de prestaciones para todos, independientemente de cómo sea financiada la participación en el mismo y la utilización de los servicios. Sabemos que hay diferencias de calidad en ambos regímenes, debido a que seguimos con financiamiento a la oferta de la red pública, sin evaluación del desempeño, con muy bajos pagos per-cápita para el régimen subsidiado – lo que se traduce en una calidad inferior en la prestación de los servicios. No obstante, podemos señalar que el eje de la protección financiera en el camino a la cobertura universal lo constituye el plan básico de salud, o PBS.
Un aspecto clave es que el llamado PDSS, en lugar de coberturas explícitas de enfermedades, tiene cobertura de intervenciones. Esto da lugar a que no necesariamente se están atendiendo los problemas de salud prioritarios, a la vez que permite muchas distorsiones que resultan en exclusiones y barreras de acceso a los servicios, además de promover el gasto directo para pagar intervenciones no cubiertas –que a veces son inevitables porque son parte integral de un tratamiento.
También hay deficiencias en la forma en que se calcula el costo del paquete. Aunque se trata de una metodología estándar –multiplicar la frecuencia de uso de cada servicio por una tarifa de referencia y luego extenderlo a toda la población, el problema es cuál es la frecuencia de uso y cuál es la tarifa de referencia. En la República Dominicana no se ha dado seguimiento consistente, basado en evidencias sólidas, a estas dos variables básicas. Se utilizan promedios gruesos, sin estudios ni estadísticas consistentes de costos, precios, tarifas por tipo de proveedor y forma de pago. En la historia de formulación del paquete de servicios, solo en el primer momento (2002-2005) se aplicaron metodologías de priorización adecuadas según los estándares internacionales, pero con muchas deficiencias en torno a la información básica –uno de los obstáculos más importantes que existen en la República Dominicana para sustentar las decisiones de política. La falta de esta información básica se sustituye por suponer como buenas y válidas las estimaciones previas, por adoptar experiencias de otros países o por concertación entre actores, generalmente grupos de poder .
En el país se han realizado estudios de importante magnitud para cambiar este enfoque, con la introducción de una nueva visión del PBS que incluya garantías explícitas de cobertura para problemas de salud prioritarios (por ejemplo, el realizado por Sanigest en 2016, a solicitud del Consejo Nacional de Seguridad Social). Sería bueno retomarlo y actualizarlo.
En la formulación del PBS siempre habrá que decidir qué se incluye y que se excluye, porque la industria farmacéutica y de procedimientos avanzan a un ritmo inexorable, apareciendo continuamente nuevas tecnologías, a veces a costos elevados y sin sustento suficiente sobre su efectividad. Por eso en todos los países se realizan importantes inversiones en entidades capaces de evaluar las tecnologías médicas. Modernizar la forma en que se formula el PBS requiere mucha y mejor información básica, seguimiento constante, esfuerzos por utilizar métodos modernos de selección de tecnologías, estudios de costo-efectividad articulados a guías de práctica clínica, protocolos de atención y cuadros básicos de medicamentos.
En esta nueva visión del PBS –y todo lo que se articula a su alrededor– descansa la esperanza de una verdadera protección financiera para la población dominicana en su camino hacia la cobertura universal. Necesitamos que se establezca un sistema de priorización en salud basado en la ciencia, institucionalizado, con alto nivel técnico y libre de presiones de la industria y de los grupos de presión.
Los artículos de este blog y otros estudios e informaciones sobre sistemas de salud, financiamiento, cambio climático y resiliencia pueden consultarse en: http://fundacionplenitud.org