
En la tarde del 30 de agosto de 2005, el 80% de Nueva Orleans estaba bajo el agua.
Katrina, el huracán más poderoso en golpear la ciudad en décadas, había generado una marejada ciclónica de casi 8 metros además de lluvias torrenciales y vientos de más de 200 Km/h.
El agua sobrepasó los límites del sistema de diques construidos décadas atrás para proteger la ciudad, produciéndose uno de los desastres naturales más mortíferos y costosos en la historia de EE.UU: más de 1.800 personas murieron y se reportaron más de US$150.000 millones en pérdidas materiales.
Uno de los lugares que históricamente había servido de refugio a los habitantes de Nueva Orleans ante la amenaza de un huracán era el Centro Médico Memorial.
Cuando Katrina impactó la ciudadunas 2.000 personas se encontraban evacuadas en el hospital, además de unos 200 pacientes y personal de salud.
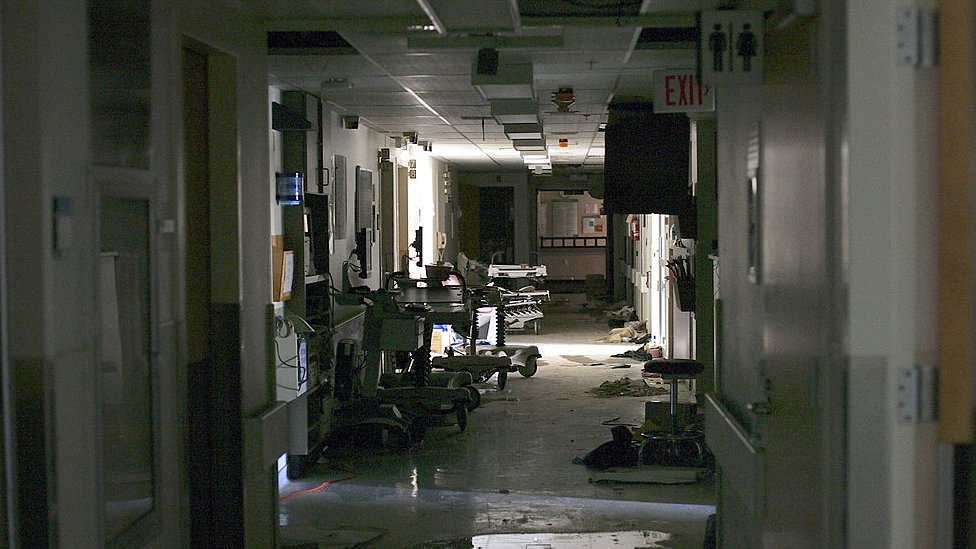
Durante cinco días, el equipo de profesionales de la salud del Memorial asumió el cuidado de sus pacientes bajo las condiciones más difíciles imaginables: sin agua, sin luz, con calor, cansados y rodeados de aguas fétidas.

Y en esos cinco días, el equipo médico tuvo que tomar decisiones complicadas, algunas de las cuales, según se alegó más tarde, pudieron contribuir a la muerte de algunos pacientes.
Las que generaron mayor polémica fueron las que se atribuyeron a la doctora Anna Pou, quien fue investigada por el Departamento de Justicia de Luisiana por presuntamente inyectar a pacientes – algunos terminales, otros no – con dosis letales de morfina y otros medicamentos.
Al final Pou y dos enfermeras contra las que también se presentaron cargos no fueron enjuiciadas por falta de pruebas, aunque las dudas sobre lo sucedido persisten hasta hoy.
Sheri Fink, columnista del diario The New York Times -y quien también es doctora en medicina -, investigó lo que ocurrió en el Centro Médico Memorial tras el paso del Katrina y publicó el libro ganador del Pulitzer "Five Days at Memorial" (Cinco días en el Memorial), el cual Apple acaba de adaptar como una serie de TV con el mismo título.
En BBC Mundo conversamos con Fink sobre los hechos que tuvieron lugar en ese hospital de Nueva Orleans y sus consecuencias.
Órdenes de no reanimar
Al día siguiente del paso del Katrina por Nueva Orleans, el sistema de diques que protegía a la ciudad estaba empezando a colapsar.
Según le contaron testigos a Sheri Fink, al ver que subía el nivel del agua en las calles, los trabajadores del Memorial empezaron a elaborar un plan para la evacuación de más de 180 enfermos y se tomaron decisiones sobre cómo y a quién priorizar durante el rescate.
Primero irían los niños en cuidados intensivos neonatales, las madres embarazadas y los pacientes con heridas críticas.
Además, después de una breve discusión, también se decidió que los últimos en ser evacuados serían aquellos pacientes que tuvieran una orden de no reanimación (ONR), documento que en la mayoría de los casos requiere consentimiento informado del paciente o su cuidador principal.
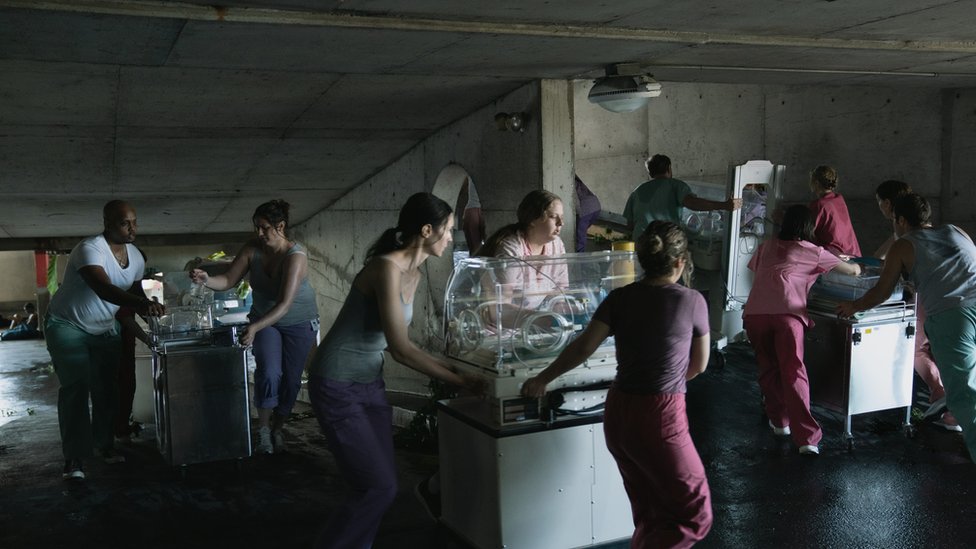
Según la ley de Luisiana, una ONR se usa para indicar al personal médico que no practique reanimación cardiopulmonar a un paciente en caso de fallo cardíaco o respiratorio.
Pero según explica Fink, algunos de los médicos, incluyendo el doctor que propuso la idea de evacuar a las personas con ONR en último lugar, interpretaban el documento de una manera distinta: creían que las órdenes de no resucitar eran para personas con enfermedades terminales o irreversibles, por lo cual "tendrían menos que perder" si ocurría un desastre.
"Creo que una distinción importante es que en este caso, el personal decidió usar la existencia de una ONR como si fuera una autorización para rescatar a alguien en último lugar y, en algunos casos, para no rescatarlo del todo", le contó Fink a BBC Mundo.
"Pero un grupo muy reconocido de médicos independientes, parte de la que hoy se conoce como la Academia Nacional de Medicina, concluyó que las ONR no deberían usarse como autorización para rescates porque su propósito es totalmente distinto y puede no estar relacionado con las mejores probabilidades de sobrevivir".
Adicionalmente, al menos 52 pacientes gravemente enfermos o heridos, que estaban en proceso de recuperación bajo el cuidado de la clínica LifeCare, la cual operaba de manera independiente en el séptimo piso del hospital, se quedaron en las instalaciones después de que llegara la primera flotilla de rescate. Muchos estaban en proceso de recuperación, no condenados a muerte.

"Una ONR es una decisión muy importante y muy difícil," explica Fink sobre la importancia de que su uso sea adecuado en la medicina.
"Si las personas sienten que esas órdenes se están usando de una manera distinta de lo que esperan, dejarán de confiar en ellas y dejarán de involucrarse con los planes para el fin de la vida", apunta la periodista.
Los del séptimo piso
Hacia las 2 de la madrugada del miércoles 31 de agosto de 2005, la planta de energía de reserva del Memorial dejó de funcionar, y con ella, comenzaron a fallar, una a una, las máquinas que brindaban soporte vital a los pacientes de mayor gravedad.
Apenas unos minutos después, una enfermera llegó al séptimo piso del Memorial, donde los respiradores de 7 pacientes de la clínica independiente LifeCare ya estaban operando con la batería de reserva, y anunció que la Guardia Costera iba a poder evacuar al grupo de enfermos de mayor gravedad, si se trasladaban al helipuerto ubicado en el segundo piso del aparcamento contiguo al hospital.
A pesar de la oscuridad, el agotamiento y el calor, el equipo médico del hospital comenzó a trasladar a los pacientes, bajándolos en camillas por cinco pisos de escaleras, mientras un asistente bombeaba aire a sus pulmones, en reemplzo de los respiradores mecánicos.
Durante estos esfuerzos, se logró evacuar a la mayoría de los pacientes con respirador artificial, pero se perdieron al menos cuatro vidas en el trayecto.
Esto hizo que el equipo médico decidiera transportar a los 100 pacientes restantes que quedaban en el hospital a los primeros pisos, priorizando a los que podían moverse con mayor facilidad.
Luego, moverían a aquellos que necesitaban más asistencia y, al final, moverían a los que se consideraban o "muy enfermos" o que hubieran firmado la ONR.
"De cierta manera, es una metáfora de lo que ocurre todo el tiempo", le comentó Fink a BBC Mundo al respecto.
"Sabemos que existen los que tienen, y los que no tienen nada. Sabemos que no todo el mundo tiene acceso a las tecnologías que salvan la vida."
Este sistema de categorización de pacientes, explicaba Fink en su reportaje de 2009, se conoce como "triaje", y existen al menos 9 maneras reconocidas de implementarlo. "La mayoría pide que las personas con heridas leves esperen mientras se atiende o evacúa a los que están en peores condiciones", explicaba Fink en su artículo.
Pero en momentos donde el número de heridos supera con creces las capacidades médicas y los suministros, como en zonas de guerra, el triaje enfoca la atención de los profesionales de la salud y los recursos en aquellos que tienen mayores posibilidades de sobrevivir.
Morfina para suprimir la respiración
Entre las personas que Fink logró entrevistar en su momento, estaba uno de los administradores del hospital, el doctor Ewing Cook, un veterano de las unidades de cuidados intensivos.

Cook le contó que él había tomado la decisión de inyectar a una paciente terminal en coma con una dosis de morfina lo suficientemente alta para que su respiración se fuera apagando, cuando se dio cuenta que sería imposible sacarla de la unidad de cuidados intensivos debido al peso que había adquirido por retención de líquidos.
Además, el médico le dijo a Fink que las 4 enfermeras que la estaban atendiendo podrían ser de mayor utilidad en otro lado.
Cook le confesó a Fink que él sabía que estaba "acelerando la muerte" de la mujer, pero recalcó que la mujer hubiera muerto de igual manera sin su intervención, solo que unas horas después.
Dado que la situación en el Memorial empeoraba con las horas, con cada vez menos recursos para cada paciente, otros trabajadores del hospital empezaron a preguntarse qué hacer con los pacientes más enfermos. La directora de enfermeras Susan Mulderick le expresó sus preocupaciones a Cook.
"Llegamos al punto en el que considerabas que no podías simplemente abandonarlos. Lo humano era dejarlos ir", le dijo el especialista a Fink.
Finalmente la compañía administradora del hospital anunció que había contratado una flotilla de helicópteros para finalizar las labores de rescate ese día.

Pero debido a los violentos saqueos y disparos que se escuchaban por la ciudad durante las noches que siguieron a Katrina, la policía ordenó que la evacuación se completara antes de las 5 de la tarde.
Fink cuenta que Cook y la doctora Anna Pou tuvieron una discusión sobre qué hacer con los pacientes más graves, considerados categoría 3. Había por lo menos 9 pacientes en el séptimo piso y no había manera de bajarlos a tiempo, ya que nadie externo había llegado a ayudar a moverlos.
El doctor Cook aseguró que él le había explicado a la doctora Pou cómo inyectar una mezcla de morfina con benzodiazepinas para suprimir la respiración y que los pacientes murieran en su sueño.
En una de las únicas entrevistas que Pou dio, a la revista Newsweek en 2007, la doctora aceptó haber inyectado a algunos pacientes categoría 3, pero aseguró que su intención había sido "ayudar a los pacientes que tenían dolor y sedar a los pacientes que estaban ansiosos".
La evacuación de los sobrevivientes del Memorial se terminó ese día, aunque los cuerpos de los que murieron permanecieron en el centro médico durante casi dos semanas más.
El juicio contra Pou
La doctora Anna Pou fue arrestada el 17 de julio de 2006, junto a las enfermeras Lori Budo y Cheri Landry.
Después de meses de investigaciones forenses, los fiscales pensaban que tenían un caso lo suficientemente sólido como para enjuiciar a la doctora que, creían, había administrado dosis letales de medicamentos a al menos cuatro pacientes, ayudada por las enfermeras.

Luego de las autopsias, el patólogo forense había encontrado trasas de morfina y de midazolam (un medicamento usado en eutanasias) o de las dos en al menos la mitad de los 45 cuerpos que se encontraron en el Memorial el 11 de septiembre de 2005.
Algunos forenses vieron lo que había sucedido en el hospital como casos de eutanasia. Pero otros aseguraron que el alto grado de descomposición de los cuerpos hacía imposible determinar las causas de la muertes, y por ende, imposible confirmar una eutanasia.
Dudas como estas, las cuales aún hasta el día de hoy rodean los eventos de esos cinco días en el Memorial, fueron suficientes para que los miembros de un gran jurado del estado de Luisiana decidieran no acusar a Pou debido a que la evidencia no los había convencido de que la doctora hubiera tenido "una intención específica de matar" a los pacientes.
Las enfermeras obtuvieron inmunidad por sus testimonios, en los que aseguraron que habían inyectado pacientes que ellas creían, iban a morir.
Luego de la experiencia, Pou se convirtió en activista defensora de los derechos de los médicos a tomar decisiones libremente, sin riesgos legales, durante emergencias.

"Los dilemas sobre el fin de la vida surgen en la medicina todo el tiempo, y una de las razones por las cuales siento pasión por la reportería en emergencias, es la oportunidad de verlos más de cerca", le dijo Fink a BBC Mundo.
"Contar una historia como esta nos da una oportunidad para ayudarnos a pensar en estos temas tan difíciles y a definir como sociedad hacia dónde queremos ir", concluyó la periodista.
Recuerda que puedes recibir notificaciones de BBC Mundo. Descarga la nueva versión de nuestra app y actívalas para no perderte nuestro mejor contenido.